Objetivos
Ao final da leitura deste capítulo, o leitor será capaz de
- descrever a importância da avaliação pré-participação (APP);
- identificar as peculiaridades de esportistas e atletas quando avaliados na APP;
- utilizar questionamentos e perguntas pertinentes na avaliação de atletas e esportistas;
- avaliar pacientes portadores de doenças cardiovasculares para a liberação de atividade física;
- revisar pontos pertinentes nos exames físico e complementares solicitados na APP;
- propor exames complementares em diversos cenários na APP.
Esquema conceitual
Introdução
A avaliação clínica para prática de exercícios físicos tem como ferramenta fundamental a APP, que consiste em uma análise médica sistematizada, em que são obtidos dados por meio de anamnese, exame físico e exames complementares, nos quais o médico assistente vai avaliar o risco de determinado esportista ou atleta desenvolver ou estabelecer uma doença cardiovascular com o exercício, sendo a grande e primordial preocupação nesses casos a prevenção de morte súbita (MS).1

A MS é definida como qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.1
A MS, quando ocorre em atletas, símbolos de saúde, é de forma inconteste um evento trágico, impactando desde os familiares, amigos, espectadores e até mesmo suas equipes e patrocinadores. Além de uma grande oportunidade para rastreio de doenças metabólicas e cardiovasculares para os que se mostram inicialmente assintomáticos, a APP contribui adicionando dados para melhora da performance desse atleta.1
L.C.S., 41 anos de idade, sexo masculino, é esportista em prática de atividade física regular, com corrida de rua 3x/semana (60 minutos cada treino), exercícios resistidos 2x/semana (45 minutos cada treino) e aula de tênis 1x/semana (60 minutos/aula). Realizava todos os anos a APP, segundo Diretriz Nacional em Cardiologia do Esporte e do Exercício publicada recentemente.1
Ressalta-se a ausência de história familiar de MS ou doença arterial coronariana (DAC) precoce, evidenciando como único fator de risco para doença cardiovascular o LDL-colesterol elevado (184mg/dL), com eletrocardiograma de 12 derivações (ECG), teste de exercício (TE) e ecodopplercardiograma normais.2
O paciente encontra-se assintomático, com exame físico sem alterações significativas, mantinha-se em tratamento não farmacológico com mudança no estilo de vida por decisão pessoal, após conhecimento da obrigatoriedade de pesquisar hipercolesterolemia familiar heterozigótica quando LDL-colesterol maior que 190mg/dL.2
Em reavaliação após 1 ano, a APP evidenciou ao TE infradesnível de segmento ST até 1,0mm após 80 milissegundos do ponto J, de aspecto tendendo à horizontal, na fase tardia de recuperação (sexto minuto), mas com gasto metabólico estimado de 16,0 MET e resposta clínica e autonômica (comportamento da FC durante toda a prova) normais. No entanto, verificou-se queda da pressão arterial sistólica (PAS) no pico do exercício e resposta paradoxal na fase de recuperação (minutos iniciais), sem sintomas (Figuras 1 a 4 e Tabela 1).

FIGURA 1: ECG de repouso em 12 derivações, modificado de Mason e Likar. Considerado ainda dentro dos limites normais, com complexos rSr’ em V1 e V2. // Fonte: Arquivo de imagens dos autores.

FIGURA 2: Traçados do pico do exercício sem anormalidades dignas de nota. // Fonte: Arquivo de imagens dos autores.

FIGURA 3: Traçados obtidos no primeiro minuto da fase de recuperação, sem alterações eletrocardiográficas significativas quando comparadas aos registros de repouso. // Fonte: Fonte: Arquivo de imagens dos autores.

FIGURA 4: Traços durante o sexto minuto da fase de recuperação evidenciando infradesnível do segmento ST em II, III e aVF, conforme descrito. // Fonte: Arquivo de imagens dos autores.
Tabela 1
|
CONTROLES DA PRESSÃO ARTERIAL E FREQUÊNCIA CARDÍACA DURANTE A FASE DE EXERCÍCIO E RECUPERAÇÃO — PROTOCOLO DE ELLESTAD, ETAPA 5 |
|||||
|
CONTROLES ANTES DO ESFORÇO |
|||||
|
FC repouso: 55spm PA deitado: 148x94mmHg PA em pé: 143x95mmHg |
|||||
|
CONTROLES DURANTE O ESFORÇO |
|||||
|
FC submáxima: 154 spm FC máxima: 179 spm |
|||||
|
Etapa |
Tempo (min) |
Velocidade (mph) |
Inclinação (%) |
FC final (spm) |
PA final (mmHg) |
|
1 |
3:00 |
1,7 |
10.0 |
85 |
169x82 |
|
2 |
2:00 |
3,0 |
10.0 |
108 |
171x75 |
|
3 |
2:00 |
4,0 |
10.0 |
133 |
174x85 |
|
4 |
3:00 |
5,0 |
10.0 |
162 |
179x91 |
|
5 |
2:00 |
6,0 |
15.0 |
180 |
169x93 |
|
CONTROLES APÓS O ESFORÇO |
|||||
|
Tempo (min) |
FC (spm) |
PA (mmHg) |
|||
|
1:00 |
133 |
198x115 |
|||
|
2:00 |
107 |
200x114 |
|||
|
4:00 |
106 |
182x88 |
|||
|
6:00 |
93 |
169x94 |
|||
|
8:00 |
92 |
147x98 |
|||
Obs.: Notam-se níveis elevados de pressão arterial (PA) nos controles de repouso, com manutenção de níveis distólicos anormais no pico do exercício e queda de 10mmHg na PAS na última etapa, além de resposta paradoxal da PA em fases iniciais da recuperação.
Terapêutica
O TE é uma ferramenta de custo versus efetividade favorável considerando-se o binômio diagnóstico–prognóstico na DAC. Mostra-se também de grande utilidade na avaliação da resposta terapêutica implementada, na medida da tolerância ao esforço e nos sintomas compatíveis com arritmias ao exercício,3 entre outras situações clínicas.
Destaca-se, dessa forma, a importância da análise multifatorial integrada do TE. Também, há evidências consolidadas em relação à queda do componente sistólico da PA durante o esforço e o valor preditivo para doença cardíaca grave, quando ocorre em momentos específicos durante a fase de estresse do teste ergométrico.3
Além disso, os valores de PAS nos primeiros minutos da etapa de recuperação acima dos valores máximos obtidos durante a fase de exercício têm sido também correlacionados à presença de DAC obstrutiva, representando geralmente disfunção ventricular isquêmica,3 com queda dos valores estimados de fração de ejeção (FE).
Corroborando tais informações, Laukkanen e colaboradores verificaram que o aumento da PAS (10mmHg/min) e a PAS superior a 195mmHg no pós-exercício seriam indicadores de maior risco de infarto agudo do miocárdio, independentemente da resposta eletrocardiográfica.4,5
Huang e colaboradores acompanharam por 10 anos um grupo de 3.054 pacientes submetidos ao TE, com 346 óbitos ao final do seguimento clínico, sendo 129 por causas cardiovasculares. O grupo de pior prognóstico foi o que evidenciou alterações eletrocardiográficas isquêmicas associadas à resposta paradoxal da pressão.6
Condutas
Considerando-se o caso clínico apresentado e a despeito de o paciente manter-se assintomático ao longo de todo o exame, porém com as alterações hemodinâmicas relatadas, foi solicitado um estudo de perfusão do miocárdio com o emprego de radiofármacos (cintilografia de perfusão miocárdica ou CPM pela técnica Gated — SPECT com 2-metoxi-isobutil-isonitrila marcada com tecnécio 99m (MIBI-99mTc) associado ao estresse físico.7
Observaram-se anormalidades de segmento ST na fase final da recuperação, semelhantes à primeira prova ergométrica, com capacidade funcional preservada. A análise da perfusão miocárdica pela CPM, às imagens da fase de estresse, em comparação ao repouso, evidenciou hipocaptação transitória de grande extensão envolvendo as paredes septal, anterior (porções média e distal) e ápice do ventrículo esquerdo (VE), compatível com carga isquêmica de 28%, além de queda da FE e dilatação transitória da cavidade ventricular esquerda nas imagens pós-esforço (Figuras 5 e 6).7
Tais marcadores perfusionais e funcionais cintilográficos caracterizam o paciente como alto risco na evolução para eventos maiores no seguimento clínico, com base consolidada de evidências, mas ainda em ampla discussão quanto ao tratamento ideal após a publicação recente do estudo Ischemia.8

FIGURA 5: Cintilografia de perfusão do miocárdio com MIBI-99mTc associada ao estresse físico, pela técnica Gated — SPECT (tomografia computadorizada por emissão de fóton único, sincronizada aos intervalos RR do ECG para cálculo da FE), demonstrando carga isquêmica acentuada (grande extensão de miocárdio em risco) em regiões anterior, septal e ápice, além de marcadores não perfusionais de gravidade. // Fonte: Arquivo de imagens dos autores.

FIGURA 6: Variáveis funcionais obtidas ao estudo de perfusão com radiofármacos, descrito na Figura 5, evidenciando marcadores de alto risco como índice de dilatação isquêmica transitória (TID) = 1.25 (VR <1.2) e queda dos valores estimados de FE quando comparadas as etapas de repouso e estresse. FE em repouso = 54%. FE após o estresse = 44% (queda superior a 10% em relação aos valores basais). // Fonte: Arquivo de imagens dos autores.
Na ocasião e considerando-se a quantidade de miocárdio em risco (extensão calculada em 28% de área do miocárdio do VE), associada a marcadores de gravidade — como dilatação de VE induzida pelo estresse e queda da FE em valores superiores a 10% em relação ao repouso —, o paciente foi encaminhado à cineangiocoronariografia.
Foi então evidenciada doença multiarterial grave, com obstrução luminal de 80% em segmento médio de artéria coronária direita (CD), suboclusão da artéria descendente anterior (DA) junto ao óstio do ramo diagonal (DG) com fluxo competitivo e circulação colateral da CD grau III; adicionalmente, ramo DG, de grande importância, com lesão de 90% no óstio.
Dentro do processo de decisão clínica, o médico assistente optou por cirurgia de revascularização miocárdica, com enxerto de artéria mamária esquerda (MIE) para DA e pontes de safena (PS) isoladas para ramo DG e ramo ventricular posterior (VP) da CD (Figuras 7A–C).

FIGURA 7: Cineangiocoronariografia evidenciando lesão multiarterial, com obstrução significativa em DA/DG (A e B) e CD (C). // Fonte: Arquivo de imagens dos autores.
Por fim, a despeito da ausência de sintomas e de as alterações em fase tardia da recuperação guardarem menor associação com DAC obstrutiva significativa, quando associadas às alterações hemodinâmicas relatadas no presente caso como possíveis indicadoras de gravidade, poderiam com propriedade auxiliar no prosseguimento da investigação diagnóstica e na estratificação de risco, confirmada dentro do conceito de valor prognóstico incremental com o estudo de perfusão com MIBI- 99mTc e marcadores adicionais de risco.9,10
Por vezes, mesmo com elevada capacidade funcional, o que por si só é forte indicadora de bom prognóstico e menor probabilidade de isquemia miocárdica de grande extensão,9,10 destaca-se a necessidade da análise das variáveis em conjunto e decisão médica integradas. Da mesma forma, ressalta-se também a importância da APP na identificação de outras patologias subjacentes que possam predispor o indivíduo praticante de exercício físico a eventos cardiovasculares e até mesmo colocar sua vida em risco.11

ATIVIDADES
1. Leia as afirmativas sobre a APP em atividades físicas.
I. A APP consiste em uma análise médica sistematizada, em que são obtidos dados por meio de anamnese, exame físico e exames complementares, nos quais o médico assistente vai avaliar o risco de determinado esportista ou atleta desenvolver ou estabelecer uma doença cardiovascular com o exercício.
II. A grande e primordial preocupação na APP é a promover a participação de cardiopatas em eventos esportivos.
III. A APP apresenta dados para melhora da performance dos atletas.
IV. A MS é definida como qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.
Quais estão corretas?
A) Apenas a I, a II e a III.
B) Apenas a I, a II e a IV.
C) Apenas a I, a III e a IV.
D) Apenas a II, a III e a IV.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "D".
A grande e primordial preocupação na APP é a prevenção de MS, que é qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.
Resposta correta.
A grande e primordial preocupação na APP é a prevenção de MS, que é qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.
A alternativa correta é a "D".
A grande e primordial preocupação na APP é a prevenção de MS, que é qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.
2. Em que situações clínicas o TE é indicado?
A) Todos os praticantes de exercício de moderada a alta intensidade.
B) Diagnóstico–prognóstico na DAC.
C) Deficiências de contratilidade ventricular.
D) Todos os indivíduos pós-COVID-19 com dispneia a esclarecer.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "B".
O TE é uma ferramenta de custo versus efetividade favorável considerando-se o binômio diagnóstico–prognóstico na DAC. Mostra-se também de grande utilidade na avaliação da resposta terapêutica implementada, na medida da tolerância ao esforço e nos sintomas compatíveis com arritmias ao exercício, entre outras situações clínicas. A SBC e a SBMEE indicam a realização de, pelo menos, ECG para todos os praticantes de exercício de moderada a alta intensidade. O DERC recomenda a realização do TCPE para todos os indivíduos pós-COVID-19 com dispneia a esclarecer, formas moderadas ou graves da doença e para todos os atletas competitivos. O ecocardiograma com strain bidimensional longitudinal também pode ser útil, identificando, de forma mais precoce, as deficiências de contratilidade ventricular.
Resposta correta.
O TE é uma ferramenta de custo versus efetividade favorável considerando-se o binômio diagnóstico–prognóstico na DAC. Mostra-se também de grande utilidade na avaliação da resposta terapêutica implementada, na medida da tolerância ao esforço e nos sintomas compatíveis com arritmias ao exercício, entre outras situações clínicas. A SBC e a SBMEE indicam a realização de, pelo menos, ECG para todos os praticantes de exercício de moderada a alta intensidade. O DERC recomenda a realização do TCPE para todos os indivíduos pós-COVID-19 com dispneia a esclarecer, formas moderadas ou graves da doença e para todos os atletas competitivos. O ecocardiograma com strain bidimensional longitudinal também pode ser útil, identificando, de forma mais precoce, as deficiências de contratilidade ventricular.
A alternativa correta é a "B".
O TE é uma ferramenta de custo versus efetividade favorável considerando-se o binômio diagnóstico–prognóstico na DAC. Mostra-se também de grande utilidade na avaliação da resposta terapêutica implementada, na medida da tolerância ao esforço e nos sintomas compatíveis com arritmias ao exercício, entre outras situações clínicas. A SBC e a SBMEE indicam a realização de, pelo menos, ECG para todos os praticantes de exercício de moderada a alta intensidade. O DERC recomenda a realização do TCPE para todos os indivíduos pós-COVID-19 com dispneia a esclarecer, formas moderadas ou graves da doença e para todos os atletas competitivos. O ecocardiograma com strain bidimensional longitudinal também pode ser útil, identificando, de forma mais precoce, as deficiências de contratilidade ventricular.
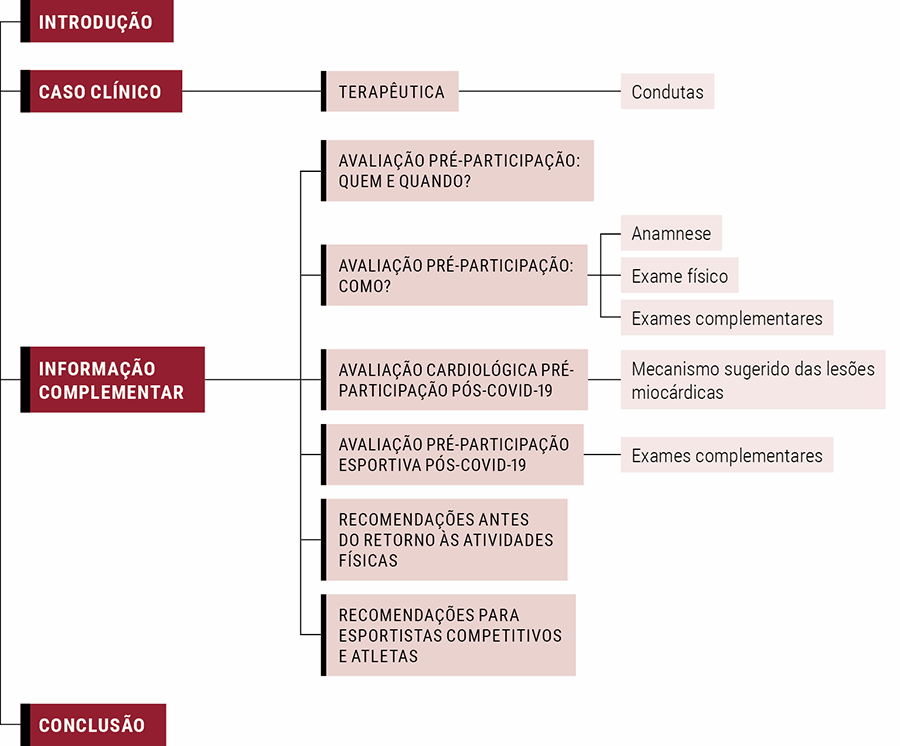
Informação complementar
Avaliação pré-participação: quem e quando?

A APP deve ser considerada para todas as pessoas que desejam praticar exercício físico de moderada a alta intensidade, incluindo esportistas e atletas profissionais, bem como aqueles indivíduos com alguma condição patológica suspeitada ou conhecida, devendo ser repetida periodicamente conforme a manutenção do exercício.12–14
A diferenciação entre esportistas e atletas ainda não é completamente bem estabelecida, mas tende-se a considerar o atleta como o indivíduo que tem o esporte como profissão e principal fonte de renda, sendo a competição o seu maior objetivo.15 Já o esportista é aquele que pratica atividade física regular e/ou participa eventualmente de competições, mas o esporte não é seu principal vínculo profissional.1
Com a popularização de corridas de endurance, triatlo, maratonas aquáticas e crossfit, por exemplo, pessoas com diversas profissões têm se exposto a níveis de treinamento intenso. Por mais que, por conceito, essas pessoas não sejam atletas, é pertinente que a sua investigação clínica seja conduzida como a de um atleta.
O principal objetivo da realização da investigação clínica é a prevenção de eventos catastróficos como a MS. As principais causas de MS devem ser divididas por faixas etárias. Acima dos 35 anos, a principal causa de MS em praticantes de atividade física é a doença coronariana. Já entre os mais jovens, abaixo de 35 anos, destacam-se as doenças estruturais, como cardiopatia hipertrófica, miocardite, cardiomiopatia arritmogênica do ventrículo direito, além de doenças do sistema de condução (Quadro 1).1
Quadro 1
|
PRINCIPAIS CAUSAS DE MORTE SÚBITA EM ATLETAS |
|
|
Idade <35 anos |
|
|
Idade >35 anos |
|
// Fonte: Adaptado de Ghorayeb e colaboradores (2019).1
A prevenção de MS nesse cenário é de fundamental importância, visto que já foi demonstrado por Corrado e colaboradores que atletas adolescentes e adultos jovens apresentam um risco relativo 2,8 vezes maior de MS quando comparados com indivíduos de mesma idade e gênero não atletas.12
Entretanto, o esporte não deve ser visto como causa de MS, já que não acarreta aumento de mortalidade por si só, devendo ser entendido como possível gatilho para o desenvolvimento de evento cardiovascular em um paciente com provável alteração cardíaca ainda não diagnosticada.12
Avaliação pré-participação: como?
Na APP, são fundamentais a anamnese e o exame físico completo, devendo ser considerados exames complementares de maneira individualizada. A realização desses exames ainda difere entre as sociedades mundiais.
Por exemplo, a realização do exame não é indicada para todos os indivíduos pela sociedade americana, principalmente devido à questão de custo versus benefício, já que a prevalência de condições que geram risco de MS durante a prática de exercícios é baixa entre os milhares de praticantes, podendo gerar maiores custos financeiros e danos psicológicos no caso de uma avaliação não adequada.

A Sociedade Brasileira de Cardiologia (SBC) e a Sociedade Brasileira de Medicina do Exercício e do Esporte (SBMEE) indicam a realização de, pelo menos, ECG para todos os praticantes de exercício de moderada a alta intensidade. Já para os atletas profissionais é indicada também a realização do teste ergométrico. Outros exames adicionais podem ser considerados conforme cada caso.1,14,16
Ainda, é de fundamental importância pontuar que o exercício físico pode promover alterações elétricas, estruturais e fisiológicas que podem ser consideradas adaptativas e sugerem benignidade, sem necessidade de maiores intervenções. Porém, por vezes, tais alterações podem simular patologias, o que se conhece como zona cinzenta, sendo necessária avaliação específica e qualificada para a diferenciação entre quadro de doença ou de coração de atleta.
Anamnese
O primeiro passo na anamnese é entender e compreender o atleta. Para isso, dados específicos devem ser ativamente questionados:
- qual é o esporte praticado?
- há quanto tempo ele pratica esse esporte e qual foi a intensidade praticada durante a vida?
- como é a rotina de treinamentos (vale ressaltar que não necessariamente os atletas vão treinar apenas os esportes que competem)?
- quais são as metas e expectativas com o esporte que esse atleta almeja (avaliar a relação do esporte como fonte de renda, qualidade de vida)?
- há algum planejamento competitivo?
De forma muito interessante, os atletas de esportes diferentes possuem rotinas por vezes distintas. Então, por mais que se esteja falando do grupo de atletas, há uma heterogeneidade importante de indivíduos. Vale ressaltar que parte desses dados, por vezes, requer bom relacionamento médico-paciente, o que pode necessitar de um aspecto longitudinal do cuidado para ser adequadamente estabelecido.
O segundo passo seria questionar o atleta quanto a sintomas durante o exercício físico ou quaisquer sintomas cardiovasculares durante a vida (Quadro 2), como:17,18
- dor torácica;
- dispneia — considerar também dispneia desproporcional ao esforço realizado, portanto, questionar ativamente se o atleta piorou sua capacidade funcional;
- síncope/lipotimia/tontura;
- palpitações;
- fadiga.
Quadro 2
|
PARTICULARIDADES QUE DEVEM FAZER PARTE DA HISTÓRIA PESSOAL E FAMILIAR DE ESPORTISTAS E ATLETAS |
|
|
Algum médico já disse que você possui algum problema de coração? |
|
|
Dor ou desconforto precordial ao esforço ou em repouso |
|
|
Pré-síncope ou síncope, principalmente se relacionada ao esforço |
|
|
Arritmias |
|
|
Patologias já diagnosticadas |
|
|
Você possui algum problema ósseo ou articular que poderia ser piorado pela atividade física? |
|
|
Existe alguma outra razão pela qual você não deve realizar atividade física? |
|
// Fonte: Adaptado de Pelliccia e colaboradores (2005).17
O terceiro passo é avaliar o histórico prévio do paciente (Quadro 3).
Quadro 3
|
AVALIAÇÃO DO HISTÓRICO PRÉVIO DO PACIENTE |
|
Uma maneira de grande valia no que tange à abordagem dos pontos necessários a serem avaliados na anamnese é a aplicação sistemática de questionários por médicos experientes, que podem complementá-los com perguntas pertinentes. Hoje em dia, entre os questionários mais utilizados, destaca-se o AHA/ACSM Health/Fitness Facility Pre-participation Screening Questionnaire (Quadro 4).19,20
Quadro 4
|
AHA/ACSM HEALTH/FITNESS FACILITY — QUESTIONÁRIO DE TRIAGEM PRÉ-PARTICIPAÇÃO |
|
|
História |
|
|
Sintomas |
|
|
Outros problemas de saúde |
|
|
Se você marcou qualquer uma dessas afirmações nesta seção, consulte o seu médico antes de iniciar o exercício. Você talvez necessite usar uma instalação com uma equipe médica qualificada. |
|
|
Fatores de risco cardiovascular |
|
|
Se você marcou duas ou mais das declarações nesta seção, você deve consultar o médico ou outros cuidados de saúde antes de se envolver em exercício. Você pode se beneficiar de usar uma instalação com profissionais qualificados para orientar o seu programa de exercícios. |
|
|
Nenhuma das acima |
|
// Fonte: Adaptado de Pelliccia e colaboradores (2008);19 Thompson (2009).20
As recomendações da SBC para a formulação de estratégias investigativas de triagem populacional estão descritas no Quadro 5. É importante lembrar que a consulta clínica inicial e o ECG de 12 derivações permitem a identificação dos atletas sob maior risco de MS, devendo os exames complementares serem utilizados quando necessário.
Quadro 5
|
RECOMENDAÇÕES SEGUNDO FAIXA ETÁRIA E NÍVEL COMPETITIVO |
|||
|
Lazer |
Amadores |
Profissionais |
|
|
Criança/adolescente |
Avaliação inicial + ECG 12D |
Avaliação inicial + ECG 12D |
Avaliação inicial + ECG 12D |
|
18–35 anos |
Avaliação inicial + ECG 12D |
Avaliação inicial + ECG 12D |
Avaliação inicial + ECG 12D |
|
35–59 anos |
Avaliação inicial + avaliação de risco DAC + ECG 12D + (considerar teste funcional) |
Avaliação inicial + avaliação de risco DAC + ECG 12D + (considerar teste funcional) |
Avaliação inicial + avaliação de risco DAC + ECG 12D + (considerar teste funcional) |
|
>60 anos |
Avaliação inicial + ECG 12D + teste funcional |
Avaliação inicial + ECG 12D + teste funcional |
Avaliação inicial + ECG 12D + teste funcional |
// Fonte: Adaptado de Ghorayeb e colaboradores (2019).1

Nos pacientes cardiopatas com presença de arritmias ao exame físico ou no ECG de repouso, o holter de 24 horas é importante.
Exame físico
No exame físico, os dados essenciais a serem avaliados são os seguintes:
- ectoscopia;
- palpação de pulsos em pelo menos seis pontos;
- ausculta cardíaca: buscando sopros, desdobramentos;
- ausculta pulmonar: buscar sinais de roncos, sibilos, crepitações;
- FC basal;
- PA, preferencialmente aferida nos dois membros superiores;
- ponderar aferição de PA em paciente sentado, deitado e em pé, principalmente em pacientes com queixa de síncope, lipotimia e palpitações;
- avaliação de membros inferiores;
- palpação de pulsos e de tônus muscular;
- presença de estigmas de doenças, como síndrome de Marfan.
Exames complementares
É válida a solicitação de exames laboratoriais, como:
- colesterol total e frações;
- triglicerídeos;
- glicemia/hemoglobina glicada;
- hemograma completo;
- função renal (ureia/creatinina);
- íons (sódio e potássio);
- função tireoidiana (TSH);
- sorologias (Chagas, anti-HIV, VDRL, anti-HBs, anti-HCV).
A hipercolesterolemia, a hipertrigliceridemia e o diabetes, por vezes, podem ser doenças assintomáticas. Nesse sentido, o rastreio laboratorial é interessante. Além disso, é forma de avaliar possíveis repercussões de métodos dietéticos alternativos realizados por alguns atletas.
O hemograma completo permite a avaliação das células do sangue. Pode servir como rastreio de hemoglobinopatias ou até mesmo visualização de consequências de distúrbios nutricionais. A função renal é uma forma interessante de avaliação da hidratação do paciente. Além disso, os portadores de doença renal crônica possuem aumento de risco cardiovascular e devem ter cuidados específicos.
A função tireoidiana é importante no sentido de que há intensa relação do sistema cardiovascular com os hormônios tireoidianos. Assim, o hipertireoidismo pode estar associado a palpitações e hipertensão divergente, enquanto o hipotireoidismo pode estar associado à hipertensão convergente e retenção hídrica.
Por fim, as sorologias são interessantes como forma de rastreio. As doenças infecciosas citadas, por vezes, podem ser assintomáticas e gerar repercussões negativas para os atletas.20,21 Do ponto de vista cardiovascular, devem ser considerados:
- ECG 12 derivações;
- ecocardiograma transtorácico;
- teste ergométrico — caso haja a possibilidade de teste ergoespirométrico, sugere-se a preferência por este último.
Eletrocardiograma
O ECG é um exame simples, de baixo custo e fácil acesso. Porém, deve-se considerar que sua análise em atletas apresenta particularidades, já que muitos podem apresentar alterações adaptativas devido à carga de exercício intensa e regular ao longo da vida, devido a aumento do tônus vagal, remodelamento de câmaras cardíacas e alteração do sistema de condução.1
Dessa forma, é essencial que o médico assistente saiba identificar essas alterações para que não exclua indivíduos saudáveis da prática de atividades físicas.1 Entretanto, a literatura contempla que a simples realização e o laudo de um ECG podem reduzir em até sete vezes a mortalidade cardiovascular em atletas jovens.
As alterações eletrocardiográficas resultantes de adaptações fisiológicas podem ser encontradas em até 80% dos atletas de alta performance (Quadro 6). Entre elas, destacam-se:22,23
- bradicardia/arritmia sinusal (encontrada entre 13–69% dos atletas);
- bloqueio atrioventricular (AV) de primeiro grau (35%);
- repolarização precoce (50–80%);
- atraso final de condução pelo ramo direito (50%), principalmente pelo tônus vagal.
São alterações menos comuns: pausas sinusais menores que 3 segundos, principalmente durante o sono, e o bloqueio AV de segundo grau tipo I (Wenckebach).22,23
Quadro 6
|
PADRÃO PARA INTERPRETAÇÃO DO ELETROCARDIOGRAMA EM ATLETAS |
|
|
Achados normais no ECG |
|
|
Achados limítrofes no ECG |
|
|
Achados anormais no ECG |
|
// Fonte: Adaptada de Sharma e colaboradores (2017).24
Devido ao remodelamento ventricular esquerdo, pode ser encontrada sobrecarga de VE por critérios de voltagem.22,23 Os achados sugestivos de sobrecarga ventricular esquerda — com a presença concomitante de ondas Q patológicas, desvio de eixo elétrico, sobrecarga atrial e alterações da repolarização — devem ser considerados patológicos.25 Os achados devem ser sempre correlacionados com gênero, idade, raça, adequado nível de formação, informação e tipo de esporte.
Logo, é de fundamental importância o conhecimento de alterações consideradas fisiológicas para o atleta, para que a interpretação do exame não seja feita de maneira inadequada e gere consequências pessoais e até profissionais. Com esse intuito, foram criados critérios para avaliação do ECG do atleta de maneira adequada (Figura 8).

FIGURA 8: Padrão para interpretação do ECG em atletas. // Fonte: Adaptada de Sharma e colaboradores (2017).24
Porém, também é necessário pontuar os achados que não são considerados fisiológicos no ECG do atleta, os quais, se encontrados, necessitam de investigação adicional para melhor esclarecimento. Entre eles, podem ser citados:26–29
- inversão de onda T;
- ondas Q patológicas;
- desvio de eixo elétrico;
- bloqueios de ramo direito ou esquerdo;
- pré-excitação ventricular;
- intervalo QT longo ou curto;
- alterações sugestivas de Brugada.
Teste de exercício
O TE é um exame bastante disponível, de custo baixo, boa reprodutibilidade e útil no diagnóstico de doenças cardiovasculares, bem como na avaliação de prognóstico, de resposta terapêutica, de capacidade funcional e de sintomas.3

O TE é uma ferramenta a ser utilizada quando os achados eletrocardiográficos são considerados limítrofes ou anormais, visando reduzir riscos de eventos cardiovasculares e MS, principalmente durante a prática de exercícios físicos. Além do papel em investigação de patologias, o TE fornece dados a serem utilizados na prescrição do treinamento do atleta.3
No TE, é possível avaliar resposta clínica, hemodinâmica, autonômica e eletrocardiográfica do paciente ao exercício e também a resposta ventilatória se utilizado TE cardiopulmonar ou ergoespirometria, que, quando disponível, deve ser o preferencial. Isso permite diagnosticar isquemia miocárdica, arritmias cardíacas, distúrbios hemodinâmicos, alterações ventilatórias induzidas pelo esforço e capacidade funcional e aeróbica do paciente.

Visando à prevenção de MS, os exames complementares, como o TE, ganham fundamental importância na complementação diagnóstica quando são encontradas alterações na anamnese, no exame físico e/ou no ECG.
A indicação do TE é ampla. Grandes estudos como de Gibbons e colaboradores mostraram que um TE anormal, mesmo em indivíduos assintomáticos, mas com fatores de risco cardiovasculares, é um forte preditor de eventos, porém não é tão significativo caso o paciente não apresente fatores de risco.30
Outro estudo, em 2016, que avaliou uma população treinada com mais de 35 anos, demonstrou que o TE não deve ser usado sistematicamente, mas sim direcionado para indivíduos com pelo menos dois fatores de risco e uma relação custo versus benefício aceitável.31
A European Society of Cardiology (ESC) orienta o uso do TE para os atletas acima de 35 anos sintomáticos ou para os assintomáticos com risco cardiovascular alto. Já o Comitê Olímpico Internacional (COI) indica a realização do TE para todos os atletas acima de 35 anos.3,32

Conforme a SBC, em sua III Diretriz sobre Teste Ergométrico, o exame é indicado para indivíduos assintomáticos ou atletas com história familiar positiva para DAC ou MS, pacientes com alto risco para DAC ou que serão submetidos à cirurgia não cardíaca de risco intermediário a alto com história familiar para DAC.3,32 A Diretriz de Cardiologia do Esporte da SBC e da SBMEE indica o TE para atletas que apresentem sintomas como dor torácica, cansaço ou dispneia sem etiologia definida, palpitação, arritmia preexistente, pré-síncope ou síncope relacionadas ao exercício ou elevação de PA em repouso, tendo ou não lesão de órgão-alvo; e, ainda, para indivíduos que iniciarão exercício físico de alta intensidade, esporte e atividades competitivas.1
Quando a realização do TE visa ao diagnóstico de patologias, é desejável que sejam suspensos fármacos cronotrópicos negativos, como β-bloqueadores e bloqueadores do canal de cálcio. Nos casos em que o exame tem a intenção de avaliar a terapêutica ou a prescrição de exercícios, as medicações devem ser mantidas.
O TE é capaz de fornecer diversas informações, como o comportamento da PA frente ao exercício, que pode ser considerado um preditor de risco cardiovascular e indica risco aumentado de ocorrência de eventos cardiovasculares durante o esforço, principalmente quando a PAS atinge níveis maiores ou iguais a 220mmHg ou a PA diastólica tenha elevação de no mínimo 15mmHg em relação ao repouso.33
Nesses casos, os pacientes precisam de um seguimento médico mais frequente, tendo sido evidenciado que a atividade física aeróbica supervisionada foi capaz de normalizar a resposta pressórica nesses indivíduos.33
Ecocardiograma
O ecocardiograma transtorácico é um exame de fácil acesso, simples e que permite uma adequada avaliação do tamanho das câmaras e da espessura das paredes, além de ser um exame adequado para o diagnóstico e seguimento tanto de valvopatias como de diversas doenças congênitas.
Tem fundamental importância quando são identificadas alterações nos exames realizados no início na APP, seja na história clínica, no exame físico e/ou no ECG, com o objetivo de possivelmente diagnosticar as principais patologias que podem causar MS em atletas — como cardiomiopatia hipertrófica, cardiomiopatia arritmogênica do ventrículo direito, miocardite, doenças valvares, doença de Chagas, entre outras — ou ainda diferenciá-las de alterações adaptativas do coração de atleta.
A diferenciação entre adaptações fisiológicas ou alterações patológicas, principalmente iniciais, ainda é um desafio. Nesse cenário, os exames de imagem têm papel importante, porém ainda precisam de maior desenvolvimento para tal diagnóstico, bem como maior entendimento da fisiopatologia de adaptações extremas no treinamento, com o objetivo de identificar potenciais riscos e danos ao indivíduo.34

ATIVIDADES
3. Assinale a alternativa que apresenta os achados considerados patológicos do ECG de atletas de alta performance, segundo as diretrizes internacionais.
A) BAV Mobitz 1 (fenômeno de Wenckebach).
B) Bradicardia sinusal com FC >30bpm.
C) BAV 1 grau (PR >400ms) e atraso inespecífico da condução intraventricular com QRS >140ms.
D) Critério isolado de voltagem do QRS para HVE.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "C".
Os padrões de consenso internacional para interpretação eletrocardiográfica em atletas, critérios de Seattle, são uma das ferramentas mais utilizadas atualmente na avaliação do ECG do atleta, de forma a identificar e diferenciar as alterações patológicas e as alterações fisiológicas relacionadas com a atividade física intensa. Entre esses critérios, é importante identificar que há padrões normais e anormais de inversão de onda T (ver Figura 8).
Resposta correta.
Os padrões de consenso internacional para interpretação eletrocardiográfica em atletas, critérios de Seattle, são uma das ferramentas mais utilizadas atualmente na avaliação do ECG do atleta, de forma a identificar e diferenciar as alterações patológicas e as alterações fisiológicas relacionadas com a atividade física intensa. Entre esses critérios, é importante identificar que há padrões normais e anormais de inversão de onda T (ver Figura 8).
A alternativa correta é a "C".
Os padrões de consenso internacional para interpretação eletrocardiográfica em atletas, critérios de Seattle, são uma das ferramentas mais utilizadas atualmente na avaliação do ECG do atleta, de forma a identificar e diferenciar as alterações patológicas e as alterações fisiológicas relacionadas com a atividade física intensa. Entre esses critérios, é importante identificar que há padrões normais e anormais de inversão de onda T (ver Figura 8).
4. Atleta profissional, afrodescendente, em APP, traz ECG com alterações destacadas na figura a seguir.

// Fonte: Sharma e colaboradores (2018).35
Assinale a alternativa que apresenta a conduta correta para esse atleta com base na figura.
A) Liberado para atividades sem necessidade de investigação adicional.
B) Liberado para atividade e realizar investigação complementar.
C) Contraindicada atividade temporariamente e realizar investigação complementar.
D) Contraindicada atividade física permanentemente.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "A".
O ECG do atleta apresenta um padrão de repolarização normal em atletas afrodescendentes: elevação do ponto J seguida de padrão convexo do segmento ST e inversão de onda T de V1 a V4 (padrão em domus), além de critério de voltagem para hipertrofia ventricular esquerda (ver Figura 8).
Resposta correta.
O ECG do atleta apresenta um padrão de repolarização normal em atletas afrodescendentes: elevação do ponto J seguida de padrão convexo do segmento ST e inversão de onda T de V1 a V4 (padrão em domus), além de critério de voltagem para hipertrofia ventricular esquerda (ver Figura 8).
A alternativa correta é a "A".
O ECG do atleta apresenta um padrão de repolarização normal em atletas afrodescendentes: elevação do ponto J seguida de padrão convexo do segmento ST e inversão de onda T de V1 a V4 (padrão em domus), além de critério de voltagem para hipertrofia ventricular esquerda (ver Figura 8).
5. Paciente, 14 anos de idade, jovem, sem antecedentes pessoais e familiares, vem para APP para prática de futebol recreacional com o ECG apresentado na figura a seguir.

// Fonte: Sharma e colaboradores (2018).35
Assinale a alternativa que apresenta a conduta correta para esse paciente com base na figura.
A) Liberado para atividades sem necessidade de investigação adicional.
B) Liberado para atividade e realizar investigação complementar.
C) Contraindicada atividade temporariamente e realizar investigação complementar.
D) Contraindicada atividade física permanentemente.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "A".
O ECG do paciente apresenta a inversão de onda T em V1 a V3. Essa alteração em jovens atletas ou praticantes de atividade física, assintomáticos e sem histórico familiar de MS, é chamado de padrão juvenil, um achado considerado normal nessa idade e sem necessidade de investigação adicional (ver Figura 8).
Resposta correta.
O ECG do paciente apresenta a inversão de onda T em V1 a V3. Essa alteração em jovens atletas ou praticantes de atividade física, assintomáticos e sem histórico familiar de MS, é chamado de padrão juvenil, um achado considerado normal nessa idade e sem necessidade de investigação adicional (ver Figura 8).
A alternativa correta é a "A".
O ECG do paciente apresenta a inversão de onda T em V1 a V3. Essa alteração em jovens atletas ou praticantes de atividade física, assintomáticos e sem histórico familiar de MS, é chamado de padrão juvenil, um achado considerado normal nessa idade e sem necessidade de investigação adicional (ver Figura 8).
6. A APP deve ser considerada para todas as pessoas que desejam praticar exercício físico de moderada a alta intensidade, incluindo esportistas e atletas profissionais. Qual é a diferença entre esportistas e atletas?
Confira aqui a resposta
A diferenciação entre esportistas e atletas ainda não é completamente bem estabelecida, mas tende-se a considerar o atleta como o indivíduo que tem o esporte como profissão e principal fonte de renda, sendo a competição o seu maior objetivo. Já o esportista é aquele que pratica atividade física regular e/ou participa eventualmente de competições, mas o esporte não é seu principal vínculo profissional.
Resposta correta.
A diferenciação entre esportistas e atletas ainda não é completamente bem estabelecida, mas tende-se a considerar o atleta como o indivíduo que tem o esporte como profissão e principal fonte de renda, sendo a competição o seu maior objetivo. Já o esportista é aquele que pratica atividade física regular e/ou participa eventualmente de competições, mas o esporte não é seu principal vínculo profissional.
A diferenciação entre esportistas e atletas ainda não é completamente bem estabelecida, mas tende-se a considerar o atleta como o indivíduo que tem o esporte como profissão e principal fonte de renda, sendo a competição o seu maior objetivo. Já o esportista é aquele que pratica atividade física regular e/ou participa eventualmente de competições, mas o esporte não é seu principal vínculo profissional.
7. Na APP, são fundamentais a anamnese e o exame físico completo, devendo ser considerados exames complementares de maneira individualizada. Em relação à APP, assinale V (verdadeiro) ou F (falso).
O primeiro passo na anamnese é entender e compreender o atleta. O segundo passo seria questionar os antecedentes familiares de MS.
A presença de estigmas de doenças, como síndrome de Marfan, deve ser avaliada no exame físico.
Devem ser solicitados exames laboratoriais e de imagem a todos os pacientes com bloqueio AV de primeiro grau.
As alterações eletrocardiográficas resultantes de adaptações fisiológicas podem ser encontradas em até 80% dos atletas de alta performance.
Assinale a alternativa que apresenta a sequência correta.
A) V — F — V — F
B) F — V — F — V
C) F — F — V — V
D) V — V — F — F
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "B".
O primeiro passo na anamnese é entender e compreender o atleta. O segundo passo seria questionar o atleta quanto a sintomas durante o exercício físico ou quaisquer sintomas cardiovasculares durante a vida. O terceiro passo é avaliar o histórico prévio do paciente. A diferenciação entre adaptações fisiológicas ou alterações patológicas, principalmente iniciais, ainda é um desafio. Nesse cenário, os exames de imagem têm papel importante, porém ainda precisam de maior desenvolvimento para tal diagnóstico, bem como maior entendimento da fisiopatologia de adaptações extremas no treinamento, com o objetivo de identificar potenciais riscos e danos ao indivíduo.
Resposta correta.
O primeiro passo na anamnese é entender e compreender o atleta. O segundo passo seria questionar o atleta quanto a sintomas durante o exercício físico ou quaisquer sintomas cardiovasculares durante a vida. O terceiro passo é avaliar o histórico prévio do paciente. A diferenciação entre adaptações fisiológicas ou alterações patológicas, principalmente iniciais, ainda é um desafio. Nesse cenário, os exames de imagem têm papel importante, porém ainda precisam de maior desenvolvimento para tal diagnóstico, bem como maior entendimento da fisiopatologia de adaptações extremas no treinamento, com o objetivo de identificar potenciais riscos e danos ao indivíduo.
A alternativa correta é a "B".
O primeiro passo na anamnese é entender e compreender o atleta. O segundo passo seria questionar o atleta quanto a sintomas durante o exercício físico ou quaisquer sintomas cardiovasculares durante a vida. O terceiro passo é avaliar o histórico prévio do paciente. A diferenciação entre adaptações fisiológicas ou alterações patológicas, principalmente iniciais, ainda é um desafio. Nesse cenário, os exames de imagem têm papel importante, porém ainda precisam de maior desenvolvimento para tal diagnóstico, bem como maior entendimento da fisiopatologia de adaptações extremas no treinamento, com o objetivo de identificar potenciais riscos e danos ao indivíduo.
8. Assinale a alternativa que apresenta um achado anormal no ECG de atletas.
A) Bloqueio AV de terceiro grau.
B) Desvio do eixo para direita.
C) Bloqueio AV de segundo grau Mobitz tipo I.
D) Desvio do eixo para esquerda.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "A".
São achados anormais no ECG de atletas: inversão de onda T, depressão do segmento ST, ondas Q patológicas, BRE completo, QRS ≥140ms de duração, onda épsilon, pré-excitação ventricular, intervalo QT prolongado, síndrome de Brugada tipo 1 padrão, bradicardia sinusal importante (<30bpm), PR intervalo ≥400ms, bloqueio AV segundo grau Mobitz tipo II, bloqueio AV de terceiro grau, duas ou mais extrassístoles ventriculares, taquiarritmias atriais e arritmias ventriculares. O desvio do eixo para direita ou esquerda é um achado limítrofe. O bloqueio AV de segundo grau Mobitz tipo I é um achado normal.
Resposta correta.
São achados anormais no ECG de atletas: inversão de onda T, depressão do segmento ST, ondas Q patológicas, BRE completo, QRS ≥140ms de duração, onda épsilon, pré-excitação ventricular, intervalo QT prolongado, síndrome de Brugada tipo 1 padrão, bradicardia sinusal importante (<30bpm), PR intervalo ≥400ms, bloqueio AV segundo grau Mobitz tipo II, bloqueio AV de terceiro grau, duas ou mais extrassístoles ventriculares, taquiarritmias atriais e arritmias ventriculares. O desvio do eixo para direita ou esquerda é um achado limítrofe. O bloqueio AV de segundo grau Mobitz tipo I é um achado normal.
A alternativa correta é a "A".
São achados anormais no ECG de atletas: inversão de onda T, depressão do segmento ST, ondas Q patológicas, BRE completo, QRS ≥140ms de duração, onda épsilon, pré-excitação ventricular, intervalo QT prolongado, síndrome de Brugada tipo 1 padrão, bradicardia sinusal importante (<30bpm), PR intervalo ≥400ms, bloqueio AV segundo grau Mobitz tipo II, bloqueio AV de terceiro grau, duas ou mais extrassístoles ventriculares, taquiarritmias atriais e arritmias ventriculares. O desvio do eixo para direita ou esquerda é um achado limítrofe. O bloqueio AV de segundo grau Mobitz tipo I é um achado normal.
Avaliação cardiológica pré-participação pós-COVID-19
O comprometimento cardíaco apresenta alta incidência entre os indivíduos acometidos pela COVID-19, atingindo cerca de 16% dos pacientes infectados.36,37 No entanto, a gravidade e o prognóstico dessas complicações não estão bem estabelecidos, principalmente em indivíduos ativos e atletas. Os estudos apontam que lesões miocárdicas foram encontradas em até 20% dos casos de infectados pela COVID-19, como:38,39
- arritmias (16%);
- miocardites (10%);
- insuficiência cardíaca (até 5%);
- choque cardiogênico (até 5%).
As alterações eletrocardiográficas foram encontradas em até 51 dias após a doença (média de 20 a 30 dias).40 Já a elevação de troponina (Tnt) e as alterações em RM miocárdica foram encontradas em até 70 dias após o diagnóstico da doença.41

Do ponto de vista esportivo, uma atenção especial deve ser dada às miocardites e ao desenvolvimento de arritmias secundárias à lesão e inflamação dos miócitos, que podem afetar desde o desempenho físico de atletas até provocar MS durante o esforço, pois representam um substrato arritmogênico importante no coração.
As complicações cardiovasculares parecem não guardar relação com a gravidade dos sintomas apresentados durante o curso da doença, embora os quadros clínicos mais graves apresentem uma maior probabilidade de acometimento miocárdico. Enquanto há relatos de casos do desenvolvimento de alterações cardiovasculares em pacientes sem comorbidades e já recuperados da doença, há também casos de MS em indivíduos não hospitalizados ou com sintomas leves.42
Dessa forma, tornou-se imprescindível uma avaliação cardiológica após a resolução da COVID-19 e antes do retorno às atividades físicas, independentemente do histórico clínico apresentado durante a doença e do nível de atividade praticado — sejam atletas ou esportistas recreativos —, buscando um retorno seguro a treinamentos e competições.
Também é importante considerar que a maioria das pessoas parou ou reduziu seu treinamento físico durante a pandemia, reforçando a necessidade atual da APP.
Mecanismo sugerido das lesões miocárdicas
A fisiopatologia exata nos quadros graves de COVID-19 ainda é incerta e acredita-se que a lesão miocárdica possa resultar de mecanismos diretos ou indiretos43–45 (Quadro 7).
Quadro 7
|
MECANISMOS POSSÍVEIS DAS LESÕES MIOCÁRDICAS PELA COVID-19 |
||
|
Mecanismo direto |
Lesão direta mediada pela enzima conversora de angiotensina 2 (ECA 2) por meio da proteína S |
|
|
Mecanismos indiretos |
Lesão miocárdica induzida pela hipoxia |
|
|
Lesão cardíaca microvascular e macrovascular |
|
|
|
Síndrome da resposta inflamatória sistêmica (SIRS) |
|
|
// Fonte: Adaptado de Colombo e colaboradores (2020).36
Avaliação pré-participação esportiva pós-COVID-19

O Departamento de Ergometria, Exercício, Cardiologia Nuclear e Reabilitação Cardiovascular (DERC) junto à SBMEE recomenda que todos os indivíduos que tiveram COVID-19, assintomáticos ou não, passem por uma avaliação médica 14 dias após a resolução da doença, preferencialmente cardiológica, incluindo pelo menos anamnese com foco na gravidade da doença e presença de sintomas, exame físico e ECG de 12 derivações.36
Especialmente nos acometidos pela COVID-19, deve-se dar atenção especial à gravidade do quadro clínico apresentado, podendo os doentes serem divididos em estágio leve, moderado e grave46 (Quadro 8).
Quadro 8
|
DIVISÃO DOS ESTÁGIOS DA COVID-19 DE ACORDO COM HISTÓRICO CLÍNICO |
|
|
Quadro clínico leve |
|
|
Quadro clínico moderado |
|
|
Quadro clínico grave |
|
// Fonte: Adaptado de Colombo e colaboradores (2020).36
Exames complementares
Eletrocardiograma
Nos indivíduos acometidos pela COVID-19, deve-se atentar para a presença de arritmias ou alterações que possam sugerir a presença de pericardite ou miocardite, como:
- alterações do segmento ST (geralmente depressão do segmento ST);
- inversão da onda T;
- distúrbios da condução, principalmente bloqueio completo do ramo esquerdo e bloqueio AV avançado;
- arritmias supraventriculares e ventriculares complexas.
Outros achados frequentes foram síndrome bradi-taqui, fibrilação atrial e alterações persistentes do segmento ST.47 É fundamental a comparação entre o ECG prévio do atleta ou praticante de atividade física e o ECG pós-COVID, devendo ser realizada investigação adicional caso seja identificada qualquer nova alteração.
Troponina
A dosagem ambulatorial de Tnt é recomendada pelo DERC como rastreio do comprometimento miocárdio nos pacientes recuperados da doença, sendo considerado um marcador importante de lesão miocárdica pós-COVID.41
Teste ergométrico e teste cardiopulmonar
Na avaliação pós-COVID, destaca-se a identificação de arritmias induzidas pelo esforço e de alterações do segmento ST pelo teste ergométrico. É importante também a comparação da capacidade funcional atingida, antes e após a doença.

O teste cardiopulmonar de exercício (TCPE) é o padrão-ouro na identificação da classe funcional máxima. O exame é capaz de esclarecer a etiologia da limitação ao exercício, o que pode ser uma excelente ferramenta para identificar a etiologia do cansaço persistente, que é uma queixa muito comum em pacientes recuperados da infecção pela COVID-19.
Durante a pandemia, muitos atletas ou praticantes de atividade física ficaram afastados de suas atividades, e o TCPE pode ser muito útil na diferenciação entre o descondicionamento físico ou a presença de limitações cardiovasculares e/ou pulmonares por meio da avaliação cardíaca, ventilatória e metabólica.

O DERC recomenda a realização do TCPE para todos os indivíduos pós-COVID-19 com dispneia a esclarecer, formas moderadas ou graves da doença e para todos os atletas competitivos.
Do mesmo modo que no ECG de repouso, a comparação com exames anteriores fornece uma interpretação mais adequada dos achados do TE ou TCPE.
Ecocardiograma
Assim como se foca nas alterações sugestivas de miopericardites no ECG, deve-se fazer de forma similar no ecocardiograma desses pacientes, que é indicado nos indivíduos sintomáticos, independentemente da forma da doença apresentada. A disfunção e dilatação ventricular, os trombos intracavitários e o derrame pericárdico podem estar relacionados a miopericardites.48,49
O ecocardiograma com strain bidimensional longitudinal também pode ser útil, identificando, de forma mais precoce, as deficiências de contratilidade ventricular. Qualquer nova alteração em comparação aos exames prévios deve ser considerada anormal.
Ressonância miocárdica
É importante reforçar que as alterações miocárdicas identificadas pela ressonância foram independentes do quadro clínico apresentado durante a doença e em até 71 dias da sua resolução.41 A ressonância cardíaca é recomendada nas seguintes situações:
- Tnt ultrassensível detectável após a resolução clínica com doença sintomática prévia;
- novas alterações de estrutura e função biventricular, global ou segmentar ao ecocardiograma;
- presença de trombo cavitário ou derrame pericárdico;
- arritmias ventriculares frequentes ou complexas em repouso ou no exercício;
- novos distúrbios da condução AV ou IV.
Recomendações antes do retorno às atividades físicas
Na busca por uma abordagem segura e eficaz antes do reinício das atividades físicas pós-COVID, foram propostos diferentes protocolos pelas principais sociedades de cardiologia do mundo.50–52 O Quadro 9 apresenta as recomendações propostas pela SBC.
Quadro 9
|
RECOMENDAÇÕES PARA ESPORTISTAS RECREATIVOS |
|
|
Quadro clínico leve ou assintomático |
|
|
Quadro clínico moderado |
|
|
Quadro clínico grave |
|
A Figura 9 apresenta um fluxograma de avaliação para esportistas recreativos.

FIGURA 9: Fluxograma de avaliação para esportistas recreativos. // Fonte: Adaptada de Colombo e colaboradores (2020).36
Recomendações para esportistas competitivos e atletas
Devido à intensidade de treinamentos e à alta competitividade, é recomendada uma abordagem mais rigorosa em atletas, inclusive nos casos mais leves (Quadro 10).
Quadro 10
|
RECOMENDAÇÕES PARA ESPORTISTAS COMPETITIVOS E ATLETAS |
|
|
Quadro clínico leve ou assintomático |
|
|
Quadro clínico moderado |
|
|
Quadro clínico grave |
|
A Figura 10 apresenta um fluxograma de avaliação para atletas.

FIGURA 10: Fluxograma de avaliação para atletas. // Fonte: Adaptada de Colombo e colaboradores (2020).36

ATIVIDADES
9. Atleta, 20 anos de idade, sexo masculino, com antecedente de familiar de primeiro grau com MS, vem para APP com o ECG apresentado na figura a seguir.

// Fonte: Sharma e colaboradores (2018).35
Assinale a alternativa que apresenta a conduta correta para esse atleta com base na figura.
A) Liberado para atividades sem necessidade de investigação adicional.
B) Liberado para competição, com investigação complementar concomitante.
C) Contraindicadas atividades temporariamente e realizar exames complementares.
D) Contraindicada atividade física permanentemente.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "C".
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
Resposta correta.
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
A alternativa correta é a "C".
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
10. Paciente, 25 anos de idade, assintomático, praticante de futebol profissional, com diagnóstico recente de miocardiopatia hipertrófica, retorna com os seguintes exames em sua APP complementar: teste ergométrico (teste máximo, presença de TVNS, comportamento hemodinâmico normal) e RM (presença de realce tardio 3%, espessura septal 20cm, sem sinais de obstrução de via de saída no VE).
A) Contraindicada atividade profissional, porém liberado para prática de atividade física de qualquer intensidade.
B) Contraindicada qualquer atividade profissional e liberado para prática de atividade física de leve a moderada intensidade.
C) Contraindicados todos os tipos de atividade física permanentemente.
D) Contraindicada atividade física temporariamente e reavaliar após 6 meses.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "B".
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
Resposta correta.
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
A alternativa correta é a "B".
Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
11. Que exame pode ser utilizado quando os achados eletrocardiográficos são considerados limítrofes ou anormais, visando reduzir riscos de eventos cardiovasculares e MS?
A) Ressonância miocárdica.
B) ECG.
C) TE.
D) TCPE.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "C".
O TCPE é o padrão-ouro na identificação da classe funcional máxima. A ressonância cardíaca é recomendada nas seguintes situações: Tnt ultrassensível detectável após a resolução clínica com doença sintomática prévia; novas alterações de estrutura e função biventricular, global ou segmentar ao ecocardiograma; presença de trombo cavitário ou derrame pericárdico; arritmias ventriculares frequentes ou complexas em repouso ou no exercício; e novos distúrbios da condução AV ou IV. O ECG é um exame simples, de baixo custo e fácil acesso. Porém, deve-se considerar que sua análise em atletas apresenta particularidades, já que muitos podem apresentar alterações adaptativas devido à carga de exercício intensa e regular ao longo da vida, devido a aumento do tônus vagal, remodelamento de câmaras cardíacas e alteração do sistema de condução. A Diretriz de Cardiologia do Esporte da SBC e da SBMEE indica o TE para atletas que apresentem sintomas como dor torácica, cansaço ou dispneia sem etiologia definida, palpitação, arritmia preexistente, pré-síncope ou síncope relacionadas ao exercício ou elevação de PA em repouso, tendo ou não lesão de órgão-alvo; e, ainda, para indivíduos que iniciarão exercício físico de alta intensidade, esporte e atividades competitivas.
Resposta correta.
O TCPE é o padrão-ouro na identificação da classe funcional máxima. A ressonância cardíaca é recomendada nas seguintes situações: Tnt ultrassensível detectável após a resolução clínica com doença sintomática prévia; novas alterações de estrutura e função biventricular, global ou segmentar ao ecocardiograma; presença de trombo cavitário ou derrame pericárdico; arritmias ventriculares frequentes ou complexas em repouso ou no exercício; e novos distúrbios da condução AV ou IV. O ECG é um exame simples, de baixo custo e fácil acesso. Porém, deve-se considerar que sua análise em atletas apresenta particularidades, já que muitos podem apresentar alterações adaptativas devido à carga de exercício intensa e regular ao longo da vida, devido a aumento do tônus vagal, remodelamento de câmaras cardíacas e alteração do sistema de condução. A Diretriz de Cardiologia do Esporte da SBC e da SBMEE indica o TE para atletas que apresentem sintomas como dor torácica, cansaço ou dispneia sem etiologia definida, palpitação, arritmia preexistente, pré-síncope ou síncope relacionadas ao exercício ou elevação de PA em repouso, tendo ou não lesão de órgão-alvo; e, ainda, para indivíduos que iniciarão exercício físico de alta intensidade, esporte e atividades competitivas.
A alternativa correta é a "C".
O TCPE é o padrão-ouro na identificação da classe funcional máxima. A ressonância cardíaca é recomendada nas seguintes situações: Tnt ultrassensível detectável após a resolução clínica com doença sintomática prévia; novas alterações de estrutura e função biventricular, global ou segmentar ao ecocardiograma; presença de trombo cavitário ou derrame pericárdico; arritmias ventriculares frequentes ou complexas em repouso ou no exercício; e novos distúrbios da condução AV ou IV. O ECG é um exame simples, de baixo custo e fácil acesso. Porém, deve-se considerar que sua análise em atletas apresenta particularidades, já que muitos podem apresentar alterações adaptativas devido à carga de exercício intensa e regular ao longo da vida, devido a aumento do tônus vagal, remodelamento de câmaras cardíacas e alteração do sistema de condução. A Diretriz de Cardiologia do Esporte da SBC e da SBMEE indica o TE para atletas que apresentem sintomas como dor torácica, cansaço ou dispneia sem etiologia definida, palpitação, arritmia preexistente, pré-síncope ou síncope relacionadas ao exercício ou elevação de PA em repouso, tendo ou não lesão de órgão-alvo; e, ainda, para indivíduos que iniciarão exercício físico de alta intensidade, esporte e atividades competitivas.
12. Qual é o tipo mais comum de lesão miocárdica encontrada em infectados pela COVID-19?
A) Arritmias.
B) Choque cardiogênico.
C) Insuficiência cardíaca.
D) Miocardites.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "A".
Os estudos apontam que lesões miocárdicas foram encontradas em até 20% dos casos de infectados pela COVID-19, como: arritmias (16%), miocardites (10%), insuficiência cardíaca (até 5%) e choque cardiogênico (até 5%).
Resposta correta.
Os estudos apontam que lesões miocárdicas foram encontradas em até 20% dos casos de infectados pela COVID-19, como: arritmias (16%), miocardites (10%), insuficiência cardíaca (até 5%) e choque cardiogênico (até 5%).
A alternativa correta é a "A".
Os estudos apontam que lesões miocárdicas foram encontradas em até 20% dos casos de infectados pela COVID-19, como: arritmias (16%), miocardites (10%), insuficiência cardíaca (até 5%) e choque cardiogênico (até 5%).
13. Assinale a alternativa que apresenta um mecanismo direto de lesão miocárdica pela COVID-19.
A) Lesão miocárdica induzida pela hipoxia.
B) Lesão cardíaca microvascular e macrovascular.
C) Lesão direta mediada pela ECA 2 por meio da proteína S.
D) SIRS.
Confira aqui a resposta
Resposta incorreta. A alternativa correta é a "C".
A lesão miocárdica induzida pela hipoxia, a lesão cardíaca microvascular e macrovascular e a SIRS são mecanismos indiretos de lesão miocárdica pela COVID-19.
Resposta correta.
A lesão miocárdica induzida pela hipoxia, a lesão cardíaca microvascular e macrovascular e a SIRS são mecanismos indiretos de lesão miocárdica pela COVID-19.
A alternativa correta é a "C".
A lesão miocárdica induzida pela hipoxia, a lesão cardíaca microvascular e macrovascular e a SIRS são mecanismos indiretos de lesão miocárdica pela COVID-19.
Conclusão
A APP esportiva é uma estratégia de abordagem médica de extrema importância em diversos sentidos. A sua principal relevância está na intenção de reduzir o risco de MS no esporte, mas também se torna uma grande oportunidade de avaliar o paciente quanto a possíveis comorbidades não previamente conhecidas.
Além disso, as peculiaridades do atleta/esportista e das condições de estresse, sono, ambiente e temperatura a que se expõe são pontos específicos a serem avaliados, podendo, por vezes, requerer investigação adicional e terapêuticas específicas.
Atividades: Respostas
Comentário: A grande e primordial preocupação na APP é a prevenção de MS, que é qualquer morte inesperada, testemunhada ou não, dentro de 1 hora do início dos sintomas ou ocorrendo dentro de 24 horas após ter sido visto vivo e assintomático.
Comentário: O TE é uma ferramenta de custo versus efetividade favorável considerando-se o binômio diagnóstico–prognóstico na DAC. Mostra-se também de grande utilidade na avaliação da resposta terapêutica implementada, na medida da tolerância ao esforço e nos sintomas compatíveis com arritmias ao exercício, entre outras situações clínicas. A SBC e a SBMEE indicam a realização de, pelo menos, ECG para todos os praticantes de exercício de moderada a alta intensidade. O DERC recomenda a realização do TCPE para todos os indivíduos pós-COVID-19 com dispneia a esclarecer, formas moderadas ou graves da doença e para todos os atletas competitivos. O ecocardiograma com strain bidimensional longitudinal também pode ser útil, identificando, de forma mais precoce, as deficiências de contratilidade ventricular.
Comentário: Os padrões de consenso internacional para interpretação eletrocardiográfica em atletas, critérios de Seattle, são uma das ferramentas mais utilizadas atualmente na avaliação do ECG do atleta, de forma a identificar e diferenciar as alterações patológicas e as alterações fisiológicas relacionadas com a atividade física intensa. Entre esses critérios, é importante identificar que há padrões normais e anormais de inversão de onda T (ver Figura 8).
Comentário: O ECG do atleta apresenta um padrão de repolarização normal em atletas afrodescendentes: elevação do ponto J seguida de padrão convexo do segmento ST e inversão de onda T de V1 a V4 (padrão em domus), além de critério de voltagem para hipertrofia ventricular esquerda (ver Figura 8).
Comentário: O ECG do paciente apresenta a inversão de onda T em V1 a V3. Essa alteração em jovens atletas ou praticantes de atividade física, assintomáticos e sem histórico familiar de MS, é chamado de padrão juvenil, um achado considerado normal nessa idade e sem necessidade de investigação adicional (ver Figura 8).
RESPOSTA: A diferenciação entre esportistas e atletas ainda não é completamente bem estabelecida, mas tende-se a considerar o atleta como o indivíduo que tem o esporte como profissão e principal fonte de renda, sendo a competição o seu maior objetivo. Já o esportista é aquele que pratica atividade física regular e/ou participa eventualmente de competições, mas o esporte não é seu principal vínculo profissional.
Comentário: O primeiro passo na anamnese é entender e compreender o atleta. O segundo passo seria questionar o atleta quanto a sintomas durante o exercício físico ou quaisquer sintomas cardiovasculares durante a vida. O terceiro passo é avaliar o histórico prévio do paciente. A diferenciação entre adaptações fisiológicas ou alterações patológicas, principalmente iniciais, ainda é um desafio. Nesse cenário, os exames de imagem têm papel importante, porém ainda precisam de maior desenvolvimento para tal diagnóstico, bem como maior entendimento da fisiopatologia de adaptações extremas no treinamento, com o objetivo de identificar potenciais riscos e danos ao indivíduo.
Comentário: São achados anormais no ECG de atletas: inversão de onda T, depressão do segmento ST, ondas Q patológicas, BRE completo, QRS ≥140ms de duração, onda épsilon, pré-excitação ventricular, intervalo QT prolongado, síndrome de Brugada tipo 1 padrão, bradicardia sinusal importante (<30bpm), PR intervalo ≥400ms, bloqueio AV segundo grau Mobitz tipo II, bloqueio AV de terceiro grau, duas ou mais extrassístoles ventriculares, taquiarritmias atriais e arritmias ventriculares. O desvio do eixo para direita ou esquerda é um achado limítrofe. O bloqueio AV de segundo grau Mobitz tipo I é um achado normal.
Comentário: Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
Comentário: Hoje em dia, as diretrizes internacionais apontam para uma menor restrição de atividades físicas em pacientes com miocardiopatia hipertrófica. Em pacientes com genótipo (+) e fenótipo (-), pode-se considerar a liberação para atividades profissionais com reavaliações anuais. Os pacientes com fenótipo da doença, em geral, não devem ser elegíveis para atividades profissionais competitivas. Além disso, devem ser avaliados quanto à presença de marcadores de risco para MS: carga de fibrose maior que 15%, indução de arritmias ventriculares, espessura miocárdica maior que 30cm, gradiente VSVE maior que 30mmHg em repouso, histórico familiar de MS, comprometimento hemodinâmico durante o TE, síncope inexplicada e obstrução da via de saída no ECOstress. Na presença de qualquer marcador de risco, são recomendadas atividades de leve a moderada intensidade, além de reavaliações entre 6 meses a 1 ano. O momento da indução de arritmias ou comprometimento hemodinâmico no TE pode ser ferramenta útil na orientação das atividades desses pacientes. Os indivíduos que não preencherem os critérios de alto risco devem receber uma abordagem individualizada, sempre considerando que a fisiopatologia da doença pode favorecer a ocorrência de eventos fatais, mesmo na ausência de critérios de gravidade.
Comentário: O TCPE é o padrão-ouro na identificação da classe funcional máxima. A ressonância cardíaca é recomendada nas seguintes situações: Tnt ultrassensível detectável após a resolução clínica com doença sintomática prévia; novas alterações de estrutura e função biventricular, global ou segmentar ao ecocardiograma; presença de trombo cavitário ou derrame pericárdico; arritmias ventriculares frequentes ou complexas em repouso ou no exercício; e novos distúrbios da condução AV ou IV. O ECG é um exame simples, de baixo custo e fácil acesso. Porém, deve-se considerar que sua análise em atletas apresenta particularidades, já que muitos podem apresentar alterações adaptativas devido à carga de exercício intensa e regular ao longo da vida, devido a aumento do tônus vagal, remodelamento de câmaras cardíacas e alteração do sistema de condução. A Diretriz de Cardiologia do Esporte da SBC e da SBMEE indica o TE para atletas que apresentem sintomas como dor torácica, cansaço ou dispneia sem etiologia definida, palpitação, arritmia preexistente, pré-síncope ou síncope relacionadas ao exercício ou elevação de PA em repouso, tendo ou não lesão de órgão-alvo; e, ainda, para indivíduos que iniciarão exercício físico de alta intensidade, esporte e atividades competitivas.
Comentário: Os estudos apontam que lesões miocárdicas foram encontradas em até 20% dos casos de infectados pela COVID-19, como: arritmias (16%), miocardites (10%), insuficiência cardíaca (até 5%) e choque cardiogênico (até 5%).
Comentário: A lesão miocárdica induzida pela hipoxia, a lesão cardíaca microvascular e macrovascular e a SIRS são mecanismos indiretos de lesão miocárdica pela COVID-19.
Referências
1. Ghorayeb N, Stein R, Daher DJ, Silveira AD, Ritt LEF, Santos DFP, et al. Atualização da diretriz em cardiologia do esporte e do exercício da Sociedade Brasileira de Cardiologia e da Sociedade Brasileira de Medicina do Esporte - 2019. Arq Bras Cardiol. 2019;112(3):326–68. https://doi.org/10.5935/abc.20190048
2. Faludi AA, Izar MCO, Saraiva JFK, Chacra APM, Bianco HT, Afiune Neto A, et al. Atualização da diretriz brasileira de dislipidemias e prevenção da aterosclerose – 2017. Arq Bras Cardiol. 2017;109(2 Supl. 1):1–76. https://doi.org/10.5935/abc.20170121
3. Meneghello RS, Araújo CG, Stein R, Mastrocolla LE, Albuquerque PF, Serra SM, et al. III guidelines of Sociedade Brasileira de Cardiologia on the exercise test. Arq Bras Cardiol. 2010;95(5 Suppl 1):1–26. https://doi.org/10.1590/S0066-782X2010000800001
4. Laukkanen JA, Kurl S, Salonen R, Lakka TA, Rauramaa R, Salonen JT. Systolic blood pressure during recovery from exercise and the risk of acute myocardial infarction in middle-aged men. Hypertension. 2004 Dec;44(6):820–5. https://doi.org/10.1161/01.HYP.0000148460.95060.f2
5. Laukkanen JA, Willeit P, Kurl S, Mäkikallio TH, Savonen K, Ronkainen K, et al. Elevated systolic blood pressure during recovery from exercise and the risk of sudden cardiac death. J Hypertens. 2014 Mar;32(3):659–66. https://doi.org/10.1097/HJH.0000000000000066
6. Huang CL, Su TC, Chen WJ, Lin LY, Wang WL, Feng MH, et al. Usefulness of paradoxical systolic blood pressure increase after exercise as a predictor of cardiovascular mortality. Am J Cardiol. 2008 Sep;102(5):518–23. https://doi.org/10.1016/j.amjcard.2008.04.027
7. Mastrocola LE, Amorim BJ, Vitola JV, Brandão SCS, Grossman GB, Lima RSL, et al. Atualização da diretriz brasileira de cardiologia nuclear - 2020. Arq Bras Cardiol. 2020;114(2):325–429. https://doi.org/10.36660/abc.20200087
8. Maron DJ, Hochman JS, Reynolds HR, Bangalore S, O’Brien SM, Boden WE, et al. Initial invasive or conservative strategy for stable coronary disease. N Engl J Med. 2020 Apr;382(15):1395–407. https://doi.org/10.1056/NEJMoa1915922
9. Bourque JM, Holland BH, Watson DD, Beller GA. Achieving an exercise workload of > or = 10 metabolic equivalents predicts a very low risk of inducible ischemia: does myocardial perfusion imaging have a role? J Am Coll Cardiol. 2009 Aug;54(6):538–45. https://doi.org/10.1016/j.jacc.2009.04.042
10. Bourque JM, Charlton GT, Holland BH, Belyea CM, Watson DD, Beller GA. Prognosis in patients achieving ≥10 METS on exercise stress testing: was SPECT imaging useful? J Nucl Cardiol. 2011 Apr;18(2):230–7. https://doi.org/10.1007/s12350-010-9323-2
11. Borjesson M, Urhausen A, Kouidi E, Dugmore D, Sharma S, Halle M, et al. Cardiovascular evaluation of middle-aged/ senior individuals engaged in leisure-time sport activities: position stand from the sections of exercise physiology and sports cardiology of the European Association of Cardiovascular Prevention and Rehabilitation. Eur J Cardiovasc Prev Rehabil. 2011 Jun;18(3):446–58. https://doi.org/10.1097/HJR.0b013e32833bo969
12. Corrado D, Pelliccia A, Bjornstad HH, Vanhees L, Biffi A, Borjesson M, et al. Cardiovascular pre-participation screening of young competitive athletes for prevention of sudden death: proposal for a common European protocol. Consensus statement of the study group of sport cardiology of the working group of cardiac rehabilitation and exercise physiology and the working group of myocardial and pericardial diseases of the European Society of Cardiology. Eur Heart J. 2005 Mar;26(5):516–24. https://doi.org/10.1093/eurheartj/ehi108
13. Lazzoli JK, Oliveira MAB, Leitão MB, Nóbrega ACL, Nahas RM, Rezende L, et al. Posicionamento oficial da Sociedade Brasileira de Medicina do Esporte sobre esporte competitivo em indivíduos acima de 35 anos. Rev Bras Med Esporte. 2001;7(3):83–92. https://doi.org/10.1590/S1517-86922001000300004
14. Lazzoli JK, Leitão MB. Avaliação pré-participação. In: Sociedade Brasileira de Medicina do Exercício e do Esporte. Manual de medicina do esporte: do problema ao diagnóstico. São Paulo: Atheneu; 2009.
15. Athlete. In: Collins Dictionary; 2022 [acesso em 2022 ago 18]. Disponível em: https://www.collinsdictionary.com/dictionary/english/athlete.
16. Oliveira MAB, Leitão MB. Diretriz da Sociedade Brasileira de Medicina do Esporte: morte súbita no exercício e no esporte. Rev Bras Med Esporte. 2005;11(1):s1–8.
17. Pelliccia A, Fagard R, Bjornstad HH, Anastassakis A, Arbustini E, Assanelli D, et al. Recommendations for competitive sports participation in athletes with cardiovascular disease: a consensus document from the study group of sports cardiology of the working group of cardiac rehabilitation and exercise physiology and the working group of myocardial and pericardial diseases of the European Society of Cardiology. Eur Heart J. 2005 Jul;26(14):1422–45. https://doi.org/10.1093/eurheartj/ehi325
18. Bille K, Figueiras D, Schamasch P, Kappenberger L, Brenner JI, Meijboom FJ, et al. Sudden cardiac death in athletes: the Lausanne recommendations. Eur J Cardiovasc Prev Rehabil. 2006 Dec;13(6):859–75. https://doi.org/10.1097/01.hjr.0000238397.50341.4a
19. Pelliccia A, Di Paolo FM, Quattrini FM, Basso C, Culasso F, Popoli G, et al. Outcomes in athletes with marked ECG repolarization abnormalities. N Engl J Med. 2008 Jan;358(2):152–61. https://doi.org/10.1056/NEJMoa060781
20. Thompson PD. Preparticipation screening of competitive athletes: seeking simple solutions to a complex problem. Circulation. 2009 Mar;119(8):1072–4. https://doi.org/10.1161/CIRCULATIONAHA.108.843862
21. Corrado D, Basso C, Schiavon M, Pelliccia A, Thiene G. Pre-participation screening of young competitive athletes for prevention of sudden cardiac death. J Am Coll Cardiol. 2008 Dec;52(24):1981–9. https://doi.org/10.1016/j.jacc.2008.06.053
22. Maron BJ. Sudden death in young athletes. N Engl J Med. 2003 Sep;349(11):1064–75. https://doi.org/10.1056/NEJMra022783
23. Corrado D, Basso C, Rizzoli G, Schiavon M, Thiene G. Does sports activity enhance the risk of sudden death in adolescents and young adults? J Am Coll Cardiol. 2003 Dec;42(11):1959–63. https://doi.org/10.1016/j.jacc.2003.03.002
24. Sharma S, Drezner JA, Baggish A, Papadakis M, Wilson MG, Prutkin JM, et al. International recommendations for electrocardiographic interpretation in athletes. J Am Coll Cardiol. 2017 Feb;69(8):1057–75. https://doi.org/10.1016/j.jacc.2017.01.015
25. O'Connor FG, Johnson JD, Chapin M, Oriscello RG, Taylor DC. A pilot study of clinical agreement in cardiovascular preparticipation examinations: how good is the standard of care? Clin J Sport Med. 2005 May;15(3):177–9. https://doi.org/10.1097/01.jsm.0000156150.09811.63f
26. Beckerman J, Wang P, Hlatky M. Cardiovascular screening of athletes. Clin J Sport Med. 2004 May;14(3):127–33. https://doi.org/10.1097/00042752-200405000-00004
27. Thiene G, Corrado D, Basso C. Revisiting definition and classification of cardiomyopathies in the era of molecular medicine. Eur Heart J. 2008 Jan;29(2):144–6. https://doi.org/10.1093/eurheartj/ehm585
28. Prakash K, Sharma S. The electrocardiogram in highly trained athletes. Clin Sports Med. 2015 Jul;34(3):419–31. https://doi.org/10.1016/j.csm.2015.03.008
29. Drezner JA, Sharma S, Baggish A, Papadakis M, Wilson MG, Prutkin JM, et al. International criteria for electrocardiographic interpretation in athletes: consensus statement. Br J Sports Med. 2017 May;51(9):704–731. https://doi.org/10.1136/bjsports-2016-097331.
30. Gibbons LW, Mitchell TL, Wei M, Blair SN, Cooper KH. Maximal exercise test as a predictor of risk for mortality from coronary heart disease in asymptomatic men. Am J Cardiol. 2000 Jul;86(1):53–8. https://doi.org/10.1016/s0002-9149(00)00827-4
31. Chevalier L, Kervio G, Doutreleau S, Mathieu JP, Guy JM, Mignot A, et al. The medical value and cost-effectiveness of an exercise test for sport preparticipation evaluation in asymptomatic middle-aged white male and female athletes. Arch Cardiovasc Dis. 2017 Mar;110(3):149–56. https://doi.org/10.1016/j.acvd.2016.06.001
32. Pelliccia A, Sharma S, Gati S, Bäck M, Börjesson M, Caselli S, et al. 2020 ESC guidelines on sports cardiology and exercise in patients with cardiovascular disease. Eur Heart J. 2021 Jan;42(1):17–96. https://doi.org/10.1093/eurheartj/ehaa605
33. Richter CM, Panigas TF, Bundchen DC, Dipp T, Belli KC, Viecili PRN. Redução dos níveis pressóricos em indivíduos hiper-reativos após treinamento físico aeróbico. Arq Bras Cardiol. 2010;95(2):251–7. https://doi.org/10.1590/S0066-782X2010005000085
34. Grazioli G, Sanz M, Montserrat S, Vidal B. Echocardiography in the evaluation of athletes. F1000Res. 2015;4:151. https://doi.org/10.12688/f1000research.6595.1
35. Sharma S, Drezner JA, Baggish A, Papadakis M, Wilson MG, Prutkin JM, et al. International recommendations for electrocardiographic interpretation in athletes. Eur Heart J. 2018 Apr;39(16):1466–80. https://doi.org/10.1093/eurheartj/ehw631
36. Colombo CSS, Leitão MB, Avanza Jr AC, Borges SF, Silveira AD, Braga F, et al. Posicionamento sobre avaliação pré-participação cardiológica após a COVID-19 - orientações para retorno à prática de exercícios físicos e esportes. São Paulo: SBMEE; 2020.
37. De Lorenzo A, Kasal DA, Tura BR, Lamas CC, Rey HC. Acute cardiac injury in patients with COVID-19. Am J Cardiovasc Dis. 2020 Jun;10(2):28–33.
38. Kochi AN, Tagliari AP, Forleo GB, Fassini GM, Tondo C. Cardiac and arrhythmic complications in patients with COVID-19. J Cardiovasc Electrophysiol. 2020 May;31(5):1003–8. https://doi.org/10.1111/jce.14479
39. Zheng YY, Ma YT, Zhang JY, Xie X. COVID-19 and the cardiovascular system. Nat Rev Cardiol. 2020 May;17(5):259–60. https://doi.org/10.1038/s41569-020-0360-5
40. Rottoli M, Bernante P, Belvedere A, Balsamo F, Garelli S, Giannella M, et al. How important is obesity as a risk factor for respiratory failure, intensive care admission and death in hospitalised COVID-19 patients? Results from a single Italian centre. Eur J Endocrinol. 2020 Oct;183(4):389–97. https://doi.org/10.1530/EJE-20-0541
41. Puntmann VO, Carerj ML, Wieters I, Fahim M, Arendt C, Hoffmann J, et al. Outcomes of cardiovascular magnetic resonance imaging in patients recently recovered from coronavirus disease 2019 (COVID-19). JAMA Cardiol. 2020 Jul;5(11):1265–75. https://doi.org/10.1001/jamacardio.2020.3557
42. Schellhorn P, Klingel K, Burgstahler C. Return to sports after COVID-19 infection. Eur Heart J. 2020 May;41(46):4382–4. https://doi.org/10.1093/eurheartj/ehaa448
43. Huang C, Wang Y, Li X, Ren L, Zhao J, Hu Y, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020 Feb;395(10223):497–506. https://doi.org/10.1016/S0140-6736(20)30183-5
44. Xiong TY, Redwood S, Prendergast B, Chen M. Coronaviruses and the cardiovascular system: acute and long-term implications. Eur Heart J. 2020 May;41(19):1798–800. https://doi.org/10.1093/eurheartj/ehaa231
45. Ukimura A, Izumi T, Matsumori A. A national survey on myocarditis associated with the 2009 influenza A (H1N1) pandemic in Japan. Circ J. 2010 Oct;74(10):2193–9. https://doi.org/10.1253/circj.cj-10-0452
46. Siddiqi HK, Mehra MR. COVID-19 illness in native and immunosuppressed states: a clinical-therapeutic staging proposal. J Heart Lung Transplant. 2020 May;39(5):405–7. https://doi.org/10.1016/j.healun.2020.03.012
47. Angeli F, Spanevello A, De Ponti R, Visca D, Marazzato J, Palmiotto G, et al. Electrocardiographic features of patients with COVID-19 pneumonia. Eur J Intern Med. 2020 Aug;78:101–6. https://doi.org/10.1016/j.ejim.2020.06.015
48. Oxborough D, Augustine D, Gati S, George K, Harkness A, Mathew T, et al. A guideline update for the practice of echocardiography in the cardiac screening of sports participants: a joint policy statement from the British Society of Echocardiography and Cardiac Risk in the Young. Echo Res Pract. 2018 Mar;5(1):G1–10. https://doi.org/10.1530/ERP-17-0075
49. Skouri HN, Dec GW, Friedrich MG, Cooper LT. Noninvasive imaging in myocarditis. J Am Coll Cardiol. 2006 Nov;48(10):2085–93. https://doi.org/10.1016/j.jacc.2006.08.017
50. Baggish AL, Levine BD. Icarus and sports after COVID 19: too close to the sun? Circulation. 2020 Aug;142(7):615–7. https://doi.org/10.1161/CIRCULATIONAHA.120.048335
51. Bhatia RT, Marwaha S, Malhotra A, Iqbal Z, Hughes C, Börjesson M, et al. Exercise in the severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) era: a question and answer session with the experts endorsed by the section of sports cardiology & exercise of the European Association of Preventive Cardiology (EAPC). Eur J Prev Cardiol. 2020 Aug;27(12):1242–51. https://doi.org/10.1177/2047487320930596
52. Perillo Filho M, Francisco RC, Garcia TG, Teixeira MF, Bassanaze B, Albuquerque LCA, et al. Esporte em tempos de COVID-19: alerta ao coração. Arq Bras Cardiol. 2020;115(3):303–7. https://doi.org/10.36660/abc.20200652
Referências recomendadas
American College of Sports Medicine. ACSM´s guidelines for exercise testing and prescription. 6th ed. Philadelphia: Lippincott Williams & Wilkins; 2000.
Marcus FI. Electrocardiographic features of inherited diseases that predispose to the development of cardiac arrhythmias, long QT syndrome, arrhythmogenic right ventricular cardiomyopathy/dysplasia, and Brugada syndrome. J Electrocardiol. 2000;33(Suppl):1–10. https://doi.org/10.1054/jelc.2000.20360
Como citar a versão impressa deste documento
Buso RR, Póvoa Junior SM, Amaro GC, Garcia TG, Alô ROB, Ghorayeb N. Avaliação clínica para prática de exercícios físicos. In: Sociedade Brasileira de Clínica Médica; Lopes AC, José FF, Vendrame LS, organizadores. PROTERAPÊUTICA Programa de Atualização em Terapêutica: Ciclo 10. Porto Alegre: Artmed Panamericana; 2022. p. 111–51. (Sistema de Educação Continuada a Distância, v. 4). https://doi.org/10.5935/978-65-5848-734-0.C0003